Informieren. Schützen. Leben retten: Erster SUDEP-Infotag am UKSH, Kiel
Eine Initiative der Oskar Killinger Stiftung 11. März 2024 Informieren. Schützen. Leben retten: Erster SUDEP-Infotag am UKSH, Kiel Am 16. März laden wir gemeinsam mit
Eine Initiative der Oskar Killinger Stiftung 11. März 2024 Informieren. Schützen. Leben retten: Erster SUDEP-Infotag am UKSH, Kiel Am 16. März laden wir gemeinsam mit

SUDEP, was für „Sudden Death in Epilepsy“ (plötzlichen Tod bei Epilepsie, Plötzlicher Epilepsietod) steht, ist ein Phänomen, bei dem Menschen mit Epilepsie plötzlich und ohne ersichtliche Ursache versterben. Die Risikofaktoren für SUDEP sind vielfältig und werden noch erforscht, aber bestimmte Arten von epileptischen Anfällen werden als besonders risikoreich angesehen.
Zu einem SUDEP kann es aufgrund eines anfallsbedingten Atemstillstands in der sog. Erholungsphase (postiktale Phase) nach einem epileptischen Anfall kommen.
Wissenschaftliche Studien haben gezeigt, dass generalisierte tonisch-klonische Anfälle (GTKAs, „Grand Mal Anfälle“) ein signifikanter Risikofaktor für SUDEP sind. Das SUDEP-Risiko steigt, je häufiger und schwerer diese Anfälle vorkommen. Personen mit häufigen und schlecht kontrollierten GTKAs haben daher ein erhöhtes Risiko für den Plötzlichen Epilepsietod (SUDEP).
Generalisierte tonisch-klonische Anfälle (GTKAs) haben ein Erscheinungsbild, das man auch als Laie typischerweise mit Epilepsie verbindet: In der tonischen Phase versteifen sich plötzlich die Muskeln, und danach komm es in der klonischen Phase zu rhythmischen Kontraktionen am gesamten Körper. Man verliert die Kontrolle über seinen Körper. Ein typischer GTKA dauert in der Regel 1-3 Minuten und führt zu einem Bewusstseinsverlust. Nach dem Anfall können Verwirrung, starke Müdigkeit und Kopfschmerzen auftreten. GTKAs wurden früher als sehr plastisch als „Grand-Mal-Anfälle“ bezeichnet.
Die Bezeichnung „generalisierter Anfall“ bezieht sich darauf, dass beide Gehirnhälften am Anfall beteiligt sind. Unabhängig vom Entstehungsbeginn bergen diese schweren Anfallsformen das höchste SUDEP Risiko. Sie stellen eine ernsthafte medizinische Bedingung dar und erfordern eine genaue Diagnose und Behandlung durch Fachpersonal. In manchen Fällen kann ein länger andauernder GTKA einen medizinischen Notfall darstellen, bekannt als Status epilepticus, der sofortige medizinische Hilfe erfordert.
Epilepsie und erhöhtes Sterbe-Risiko:
Menschen mit Epilepsie haben im Vergleich zur Allgemeinbevölkerung ein deutlich erhöhtes Sterbe-Risiko. SUDEP (Sudden Death in Epilepsy, Plötzlicher Epilepsietod) ist die häufigste epilepsiebedingte Todesursache bei Menschen mit Epilepsie.
SUDEP Häufigkeit:
Jeder 1000. Patient mit Epilepsie stirbt derzeit noch am SUDEP. Pro Jahr. Das sind 700 überwiegend junge Menschen jedes Jahr, allein in Deutschland. Durch Risikovorsorge und umfassende Aufklärung können diese Zahlen dramatisch gesenkt werden.
Erhöhtes Risiko in der Nacht:
Der plötzliche Tod bei Epilepsie (SUDEP) tritt vorwiegend als Folge eines schlafgebundenen epileptischen Anfalls auf. Etwa 70% der SUDEP-Fälle ereignen sich nachts bzw. in den frühen Morgenstunden. Es ist für die Vorsorge hilfreich, die Atmung der Betroffenen regelmäßig zu kontrollieren und das Anfallsgeschehen zu monitoren, damit man rechtzeitig eingreifen kann. Setzt die Atmung nach einem Anfall nicht wieder wie gewohnt ein, sind die ersten 3 Minuten entscheidend.
Ursachen und Symptome:
Ursächlich für einen SUDEP (Plötzlicher Epilepsietod, plötzlicher Tod bei Epilepsie) sind häufig sog. generalisierte tonisch-klonische Anfälle (GTKAs). Diese können zu Störungen in der Atmungsregulation führen und im schlimmsten Fall zu einem Atemstillstand in der Phase, wenn der Anfall vorbei ist und der Körper sich erholt (postiktale Phase oder Nachschlafphase). Deswegen ist es so wichtig, dass Monitoring-Systeme eingesetzt werden oder jemand sich bei dem Schlafenden befindet.
Prävention und schnelles Handeln:
Wenn Dritte den Atemstillstand schnell (innerhalb von 3 Minuten) bemerken, können sie einen SUDEP (plötzlicher Epilepsietod) durch Sofortmaßnahmen wie Schütteln, Ansprechen, Herzdruckmassage und Beatmung häufig noch verhindern. Wichtig ist daher, den Notfall zu erkennen und vorbereitet zu sein.
Schutzmaßnahmen:
Personen mit aktiver (nicht anfallsfreier) Epilepsie sollten besonders geschützt werden, insbesondere jene mit generalisierten tonisch-klonischen Anfällen. Der Einsatz von Geräten zur Anfallsdetektion zur Überwachung und Co-Sleeping kann hilfreich sein, um rechtzeitig eingreifen zu können.
Kinder und Jugendliche haben nach derzeitigem Kenntnisstand ein ähnliches SUDEP-Risiko wie Erwachsene. Frühere Annahmen, dass SUDEP bei dieser Altersgruppe seltener auftritt, sind durch neuere Forschungen überholt. Die Inzidenzrate liegt bei etwa 1 von 1000 Patienten pro Jahr in allen Altersgruppen. Das bedeutet, dass 999 von 1000 Epilepsiepatienten pro Jahr nicht an SUDEP versterben.
Auch bei Kindern mit sogenannten ‚benignen‘ Epilepsien des Kindesalters sind SUDEP-Fälle dokumentiert worden. Die Kommission für Patientensicherheit der Deutschen Gesellschaft für Epileptologie benennt SUDEP daher als Risiko für alle Menschen mit Epilepsie. Das individuelle Risiko kann im Laufe der Zeit variieren. So lohnt es sich bei Änderungen der gewohnten Lebenssituation, z.B. Schwangerschaft oder Umzug, immer, risikominimierende Maßnahmen erneut mit seinem betreuenden Arzt zu besprechen. Selbst nach langjähriger Anfallsfreiheit kann SUDEP auftreten, wenn erneut Anfälle einsetzen.
Frühere Schätzungen gingen von einer Inzidenz von 0,22 pro 1000 Patientenjahren aus, was etwa 1 von 4500 Kindern und Jugendlichen mit Epilepsie entspricht, die jährlich an SUDEP sterben. Diese Zahlen sind jedoch durch neuere Studien aus Kanada und Schweden revidiert worden. Diese zeigen, dass das SUDEP-Risiko für Kinder und Jugendliche bei bis zu 1,45 Fällen pro 1000 Patientenjahren liegen.
Das individuelle SUDEP-Risiko bei Kindern und Jugendlichen hängt stark von der Schwere der Epilepsie ab. Patienten mit schwer behandelbaren Formen wie dem Dravet-Syndrom haben ein höheres Risiko als solche mit weniger schweren Epilepsieformen.
Da SUDEP-Fälle bislang weder vom Statistischen Bundesamt (nach ICD-11) noch in anderen Registern spezifisch erfasst werden, basieren die verfügbaren Zahlen auf Schätzungen. Für Deutschland variieren diese Schätzungen und liegen zwischen 8 und 52 SUDEP-Fällen pro Jahr bei Kindern und Jugendlichen.
1 von 1.000
Epilepsiepatienten stirbt an SUDEP
1 SUDEP-Fall auf 1.000 Personenjahre. Kinder, Jugendliche und Erwachsene sind gleichermaßen betroffen.
Lebenszeitrisiko für SUDEP
10-20% aller Todesfälle sind SUDEP
10 – 20 % aller Todesfälle bei Epilepsiepatienten sind auf SUDEP zurückzuführen. Dabei macht SUDEP rund die Hälfte der anfallsbedingten Todesursachen bei Epilepsie aus. Die anderen Ursachen beinhalten Unfälle, Ertrinken, Status Epilepticus und Lungenentzündung sowie andere Atemwegserkrankungen. SUDEP ist damit die häufigste epilepsieassoziierte Todesursache.
Etwa 70% der SUDEP-Fälle bei alleinlebenden oder allein schlafenden Epilepsiepatienten mit generalisierten tonisch-klonischen Anfällen (GTKA) könnten verhindert werden, wenn die GTKA vollständig kontrolliert wären oder diese Personen beim Schlafen überwacht werden.
Bereits ab 3 generalisierten tonisch-klonischen Anfällen im Jahr steigt das SUDEP-Risiko um den Faktor 8 gegenüber Patienten ohne Anfälle dieses Typs. Schlafen Menschen mit GTKA alleine oder unbeobachtet, erhöht sich ihr SUDEP Risiko um den Faktor 67! Das bedeutet, dass in jedem Jahr fast 39 von 1.000 unbeaufsichtigt schlafenden Epilepsiepatienten mit generalisiert tonisch-klonischen Anfällen an einem SUDEP versterben.
Männer sterben etwas häufiger als Frauen am SUDEP (62%/38%).
Die meisten SUDEP-Todesfälle ereignen sich nachts (70 %).
Eine Studie mit Daten des NASR (Nordamerikanischen SUDEP Registers) fand 2019 heraus, dass nur 37% der SUDEP Fälle ihre letzte Dosis antiepileptischer Medikamente eingenommen hatten.
Für das Jahr 2010 schätzten Epidemiologen die „years of potential life lost“ (verlorene Lebensjahre) durch SUDEP in den USA auf 100.510 Jahre. Nach dem Schlaganfall steht SUDEP damit an 2. Stelle bei den neurologischen Erkrankungen.
In Deutschland verursacht SUDEP (Sudden Death in Epilepsy, Plötzlicher Tod bei Epilepsie) jährlich etwa 700 Todesfälle. Dies entspricht bundesweit etwa zwei SUDEP-Todesfällen pro Tag; jeder 1000. Epilepsiepatient stirbt an dieser lebensgefährlichen Krankheitskomplikation.
Weltweit liegen die SUDEP-Todeszahlen bei etwa 50.000 Menschen pro Jahr. Damit ist der Plötzliche Epilepsietod (SUDEP) die häufigste direkt mit Epilepsie assoziierte Todesursache.
Auf die gesamte Lebensspanne bezogen beträgt das SUDEP-Risiko von Menschen mit Epilepsie bei 7-8%. Bei Personen mit früh beginnender Epilepsie tritt ein Großteil der SUDEP-Fälle vor dem 40. Lebensjahr auf, wobei das Lebenszeitrisiko ebenfalls bei 7-8% liegt. Das Risiko steigt bei schwerer, medikamentenresistenter Epilepsie auf bis zu 9,3 Fälle pro 1000 Patienten jährlich, vor allem bei entwicklungsbedingten und Epileptischen Enzephalopathien (DEE) mit genetischen Varianten wie SCN1A, SCN2A, SCNBA und STXBP1.
Etwa 2/3 der SUDEP-Todesfälle ereignen sich nachts. Es gibt keine signifikanten Unterschiede in der Häufigkeit von SUDEP zwischen Kindern und Erwachsenen. Der Plötzliche Epilepsietod kann selbst bei Epilepsieformen auftreten, die von Ärztinnen und Ärzten teilweise noch als „gutartige“ oder „benigne“ Epilepsieformen bezeichnet werden, etwa der selbstlimitierenden Epilepsie mit zentrotemporalen Spikes (SeLECTS, Rolando-Epilepsie). In einigen Fällen kann SUDEP sogar die erste Manifestation einer Epilepsie sein. Rund 17% der Menschen mit Dravet-Syndrom versterben bis zum 20. Lebensjahr, wobei etwa die Hälfte dieser Todesfälle auf SUDEP zurückzuführen ist.
Obwohl das Bewusstsein für die Aufklärung über SUDEP und Risikovorsorge in der medizinischen Gemeinschaft wächst und die aktuellen Leitlinien (→ Leitlinien) die Aufklärung vorsehen, wird das Thema häufig bei der medizinischen Versorgung der Patienten ausgeklammert oder sogar das Risiko geleugnet.

SUDEP bereits seit dem 19. Jahrhundert bekannt
Die ersten dokumentierten Fälle, die retrospektiv als SUDEP identifiziert werden könnten, stammen bereits aus dem 19. Jahrhundert. Allerdings gab es zu dieser Zeit keine formale Definition oder Anerkennung des Phänomens.
In den medizinischen Berichten dieser Zeit wurden Todesfälle bei Epilepsiepatienten oft ohne klare Ursache oder Erklärung aufgezeichnet. Diese könnten frühe Beispiele für SUDEP gewesen sein, aber ein Mangel an präzisen diagnostischen Werkzeugen und ein begrenztes Verständnis der Epilepsie machten eine genaue Klassifizierung schwierig.
Erste offizielle Erwähnungen und Forschungen (20. Jahrhundert):
Der Begriff „SUDEP“ wurde erst in den 1970er Jahren geprägt, als Ärzte begannen, Fälle von plötzlichen, unerwarteten Todesfällen bei Epilepsiepatienten ohne offensichtliche Ursache systematisch zu dokumentieren und zu untersuchen.
Die Forschung intensivierte sich in den 1980er und 1990er Jahren, als die medizinische Gemeinschaft anfing, SUDEP als eine wichtige, aber untererforschte Ursache von Mortalität bei Epilepsie anzuerkennen.
Entwicklung im 21. Jahrhundert:
Seit den 2000er Jahren gibt es eine deutliche Zunahme in der Forschung zum Plötzlichen Epilepsietod. Es wurden große Studien durchgeführt, um Risikofaktoren, Präventionsstrategien und die zugrundeliegenden Mechanismen zu verstehen.
Mit dem Fortschritt in der Medizintechnik, insbesondere in der Neuroimaging- und Monitoring-Technologie, verbesserte sich das Verständnis der möglichen Ursachen von SUDEP.
Aufklärung und Bewusstsein:
Früher war das Bewusstsein für SUDEP sowohl in der Ärzteschaft als auch unter Patienten begrenzt. In jüngerer Zeit hat sich dies jedoch geändert, da die Bedeutung der Aufklärung über SUDEP für die Prävention und das Management von Epilepsie erkannt wurde.
Heute ist die Aufklärung über SUDEP ein integraler Bestandteil der Epilepsiebehandlung und -betreuung. Viele Epilepsiezentren und Organisationen bemühen sich, Patienten und deren Familien über das Risiko und die dazugehörenden Präventionsmaßnahmen zu informieren. Bei vielen Ärztinnen und Ärzten gehört es aber immer noch nicht zum Standard, mit allen ihren Patienten offen über das SUDEP-Risiko zu sprechen.
Insgesamt hat sich das Verständnis von SUDEP von einer kaum beachteten zu einer ernst genommenen und intensiv erforschten Hauptkomplikation bei Epilepsie entwickelt. Dennoch gibt es noch viele offene Fragen für die Wissenschaft, insbesondere im Hinblick auf wirksame Präventionsstrategien und die genauen Mechanismen, die zu SUDEP führen.
Zum Plötzlichen Epilepsietod (SUDEP) kann es kommen, wenn unmittelbar nach einem schweren epileptischen Anfall (bilateral tonisch-klonischer Anfall, generalisierten tonisch-klonischen Anfall) in der sog. Erholungsphase bzw. „postiktalen Phase“) ein Atemstillstand auftritt, aus dem sich die betroffene Person nicht selbst befreien kann. Dieser Zustand erfordert äußere Maßnahmen wie Reanimation oder Aktivierung, um unterbrochen zu werden. Einfach ausgedrückt kann ein Anfall zu einer vorübergehenden Lähmung der Gehirnregion führen, die für die Atemregulation verantwortlich ist. Dieser anfallsbedingte Atemstillstand ist ein Notfall, der externe Unterstützung erfordert. Bei rechtzeitiger Hilfe von außen besteht oft die Möglichkeit, das Leben der betroffenen Person zu retten.
MORTEMUS-Studie: Wurde innerhalb der ersten drei Minuten nach Eintreten des neurovegetativen Zusammenbruchs eine Reanimation eingeleitet, überlebten die Patienten!
Die körperlichen Abläufe beim SUDEP blieben lange ungeklärt. Erst 2013 konnten in einer Epilepsie-Monitoring-Einheit mehrere SUDEP und beinahe-SUDEP Fälle beobachtet werden (die sog. MORTEMUS-Studie). In dieser Studie zeigte sich auch, dass ein frühes Einsetzen von Aktivierungs- und Reanimationsmaßnahmen große Auswirkungen auf die Überlebenschancen der Patienten hatte. Wurde innerhalb der ersten drei Minuten nach Einsetzen des neurovegetativen Zusammenbruchs reanimiert, war die Reanimation erfolgreich. Frühzeitige Reanimation zu ermöglichen, wird mittlerweile als zentrale Präventionsstrategie angesehen.
Die körperlichen Abläufe bei SUDEP sind Gegenstand von zahlreichen wissenschaftlichen Untersuchungen, aber bislang noch nicht bis ins letzte Detail geklärt. SUDEP hat wahrscheinlich unterschiedliche Ursachen. Als gesichert gilt, dass generalisierte tonisch-klonische Anfälle (GTKA) zu einer Beeinträchtigung der Hirnfunktion bei der Regulierung von Atmung und Herzschlag führen können. Sie werden aktuell als der wichtigste, aber nicht alleinige Risikofaktor angesehen.
Die zeitlichen und körperlichen Abläufe bei der sog. Fatalen SUDEP Kaskade sind nachstehend graphisch dargestellt. Die fatale SUDEP-Kaskade wird auch als früher postiktaler neurovegetativer Zusammenbruch (early postictal neurovegetative breakdown) bezeichnet.
Diese Bezeichnung spiegelt die kritischen Ereignisse wider, die unmittelbar nach einem epileptischen Anfall auftreten und letztlich zum SUDEP führen. Diese Abläufe stellen sich typischerweise wie folgt dar:
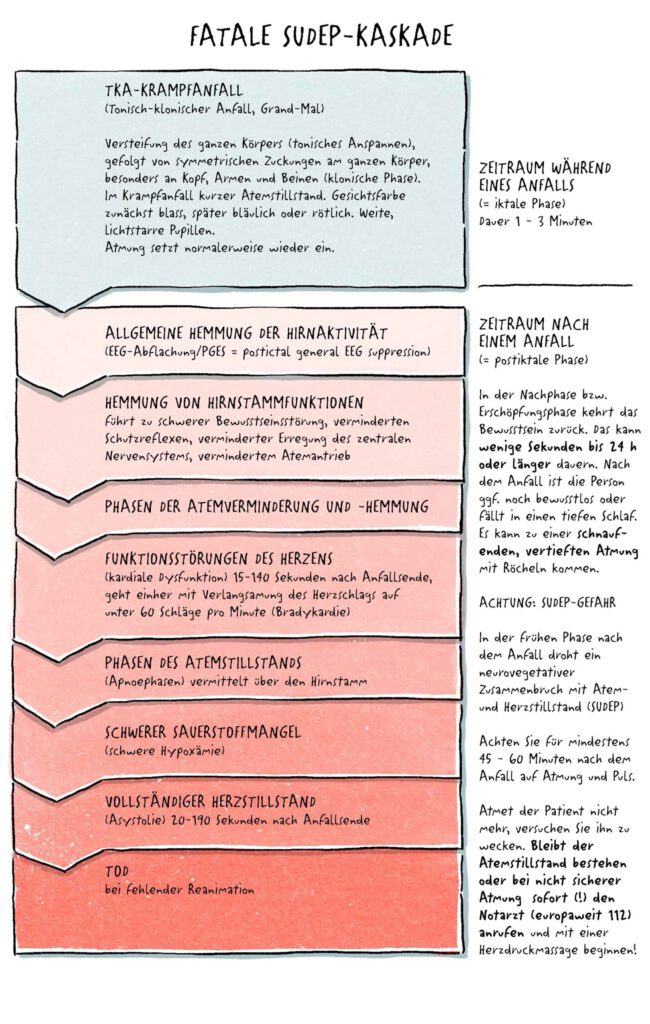
1. Der Patient hat einen generalisierten tonisch-klonischen Anfall, beginnend mit einer Versteifung der Muskeln (tonische Phase), gefolgt von symmetrisch zuckenden Extremitäten (klonische Phase).
2. Unmittelbar nach dem Abklingen des Anfalls (in der postiktalen Phase) folgt eine Phase schneller Atmung (Hyperpnoe) mit 18 – 50 Atemzügen pro Minute. Diese wird von Atemstillständen (Apnoeperioden) unterbrochen. Zudem nimmt die Hirnaktivität in den ersten 25 bis 180 Sekunden nach Ende des Anfalls ab.
3. 15-140 Sekunden nach dem Anfall treten Herzfunktionsstörungen (kardiale Dysfunktion) auf. Der Herzschlag verlangsamt sich zunächst auf unter 60 Schläge pro Minute (Bradykardie) und kann 20-190 Sekunden nach dem Anfall (in der frühen postiktalen Phase) zu einem vollständigen Herzstillstand (Asystolie) führen.
4. In den EEG-Aufzeichnungen der Patienten zeigt sich eine Abnahme der Wellen (Amplituden), was auf eine generelle Hemmung der Hirnaktivität hindeuten könnte.
5. Im zeitlichen Verlauf tritt der endgültige Atemstillstand (terminale Apnoe) stets vor dem endgültigen Herzstillstand (terminale Asystolie) ein.
6. Bei einigen Patienten führten die frühen Herzfunktionsstörungen direkt zum Tod.
7. Bei anderen Patienten kam es zunächst zu einer kurzfristigen Erholung von Atmung und Herzfunktion. Jedoch trat auch bei ihnen nach wenigen Minuten ein vollständiger Kreislaufstillstand ein.
8. Bei einigen aufgezeichneten Beinahe-SUDEP-Fällen wurde ein ähnlicher Ablauf beobachtet: ein tonisch-klonischer Anfall, gefolgt von Atemstillstand (Apnoe) und Herzstillstand (Asystolie)
SUDEP kann prinzipiell jeden Menschen mit Epilepsie treffen – Kinder und Jugendliche genauso wie junge Erwachsene oder ältere Menschen. Durch Studien belegt ist, dass bestimmte Risiko-Faktoren das SUDEP Risiko erhöhen:
– fehlende SUDEP Aufklärung und damit einhergehend fehlende Möglichkeit zur Risikovorsorge,
– primär und sekundär (fokal eingeleitete) oder generalisierte -beginnende tonisch-klonische Anfälle (GTKA),
– Anfälle aus dem Schlaf heraus (tageszeitunabhängig),
– Person schläft alleine und ohne Anfallsdetektionssystem,
– schwere, medikamentenresistente Epilepsie und bestimmte genetische Bedingungen.
Ein besonders hohes SUDEP-Risiko haben Personen, die bilateral tonisch-klonische Anfälle (GTKAS, früher: Grand Mal Anfälle) haben. Bilateral tonisch-klonische Anfälle sind aufgrund ihrer Intensität und der Tatsache, dass sie beide Gehirnhälften betreffen, besonders gefährlich. In der Erholungsphase nach dem eigentlichen Anfall (postiktale Phase) kann es zu Problemen mit der Atmung bis hin zum terminalen Atemstillstand kommen. Es ist deswegen besonders wichtig, Menschen in dieser Nachphase zu beobachten und sie ggf. zu reanimieren.
Das SUDEP Risiko erhöht sich statistisch, je häufiger es zu solchen schweren Anfällen (GTKAs) kommt. Patienten, die häufigere GTKA erleiden (einen alle 3 Monate bis einen pro Monat), haben bereits ein um den Faktor 8 erhöhtes Risiko gegenüber Patienten ohne Anfälle dieses Typs. Das bedeutet, dass in jedem Jahr fast 8 von 1.000 Patienten mit häufigeren generalisierten tonisch-klonischen Anfällen versterben.
Insbesondere dann, wenn die GTKAs nachts auftreten und der Betroffene alleine schläft bzw. unüberwacht ist, d.h. niemand zeitnah Erste-Hilfe leisten kann, besteht nach Studien ein statistisch nachgewiesenes, 67-fach erhöhtes Todesrisiko.
Bilateral tonisch-klonische Anfälle, auch bekannt als generalisierte tonisch-klonische Anfälle und früher als „Grand-Mal-Anfälle“ bezeichnet, sind eine Form von epileptischen Anfällen, die durch charakteristische Phasen gekennzeichnet sind:
Tonische Phase: Diese Phase dauert normalerweise 10 bis 20 Sekunden. Während dieser Zeit versteift sich der Körper des Betroffenen plötzlich, was oft zu einem Sturz führt. Der Atem kann stocken oder schwer sein, und manchmal tritt ein Schreien oder Stöhnen aufgrund der Verkrampfung der Brustmuskulatur auf.
Klonische Phase: Hier treten rhythmische Zuckungen auf, vor allem in Armen und Beinen, die einige Minuten andauern können. Diese Zuckungen sind unkontrollierbar und können heftig sein.
Erholungsphase: Nach dem Anfall kann der Betroffene verwirrt sein und einen tiefen Schlaf benötigen. Diese sog. postiktale Phase kann Minuten bis Stunden dauern. In dieser Phase besteht ein erhöhtes SUDEP-Risiko.
Bilateral bedeutet, dass beide Seiten des Gehirns beteiligt sind, was zu den generalisierten Symptomen führt.
Gerade allein schlafende Menschen, deren nächtliches Anfallsgeschehen nicht überwacht ist, sind gefährdet. Personen, die mehr als 3 GTKAs im Jahr haben und alleine schlafen haben sogar ein 82-fach erhöhtes Risiko. Anfälle von allein schlafenden Personen werden möglicherweise nicht oder zu spät bemerkt.
Diese unbeobachteten Anfälle können zu einer Verzögerung in der Erkennung und Reaktion führen, welche dann die lebensrettenden Maßnahmen wie eine rechtzeitige Reanimation verhindert. Zum Vergleich: Menschen, die nächtliche schwere Anfälle haben, aber ihr Zimmer mit einer weiteren Person teilen, haben demgegenüber nur ein 18,65-fach erhöhtes Risiko, tatsächlich am Plötzlichen Tod bei Epilepsie zu sterben. Co-Sleeping und Geräte zur Anfallsdetektion und die daraus resultierende Alarmierung einer anderen Person sind vieldiskutierte Präventionsmaßnahmen, um diesem Risikofaktor zu begegnen.
Etwa zwei Drittel aller SUDEP-Fälle ereignen sich nachts. Oft werden die Patienten morgens tot im Bett gefunden. Epilepsiepatienten mit nächtlichen GTKAs haben daher gegenüber Menschen ohne nächtliche Anfälle ein um etwa 2,6 bis 3,9-fach erhöhtes Risiko, am SUDEP zu sterben. Ob darüber hinaus spezifische schlafbezogene Mechanismen das SUDEP-Risiko beeinflussen, bleibt unklar. Die Schlafposition, insbesondere die Bauchlage, kann ebenfalls eine Rolle spielen, da sie die Atmung während oder nach einem Anfall weiter erschweren kann. Auch die Reaktionsfähigkeit des Körpers ist in der Nacht reduziert. So kann der Körper schlechter auf einen Sauerstoffmangel oder einen Anstieg von Kohlendioxid im Schlaf reagieren, was das Risiko eines tödlichen Ausgangs erhöhen kann.
Ist der Patient weiterhin nicht anfallsfrei, erhöht sich sein Risiko. Nicht selten wird versäumt, den therapeutischen Erfolg durch einen Medikamentenwechsel oder ein weiteres Medikament zu verbessern, wenn der Patient weiterhin Anfälle hat. Dies erhöht das SUDEP-Risiko um den Faktor 4,7-6. Im Gegensatz dazu scheint weder eine Behandlung mit mehr als einem Medikament noch einzelne Substanzen an sich das Risiko für den Plötzlichen Epilepsietod zu steigern.
Insbesondere das Alter, das Geschlecht sowie genetische Faktoren scheinen das SUDEP-Risiko zu beeinflussen. So scheinen Jungen bzw. Männer ein etwas höheres SUDEP-Risiko als Mädchen bzw. Frauen zu haben. Des Weiteren scheinen Personen im Alter bis 40 Jahren ein erhöhtes Risiko zu haben.
Genetische Faktoren spielen auch eine Rolle bei der Risikobewertung für SUDEP, obwohl die genaue Interpretation dieser Einflüsse komplex ist. Das Dravet-Syndrom ist eine seltene, aber schwere Form der Epilepsie, die in vielen Fällen durch eine genetische Mutation ausgelöst wird. Auch Patienten mit Dravet-Syndrom haben durch die Schwere und Häufigkeit der Anfälle ein erhöhtes SUDEP-Risiko.
Die meisten der an SUDEP verstorbenen Menschen (etwa 75%) werden in Bauchlage vorgefunden, häufig mit dem Gesicht im Kissen. Es ist davon auszugehen, dass die Bauchlage das SUDEP-Risiko erheblich erhöht. Sie erschwert die Sauerstoffversorgung und das Abatmen von Kohlendioxid und verschlimmert dadurch erheblich die nach dem Anfall (in der sog. postiktalen Phase) eintretenden Atemstörungen.
Auch die unregelmäßige Einnahme der Epilepsiemedikamente erhöht das SUDEP-Risiko.
Bei Neueindosierung von hormonellen Verhütungsmitteln und anderen Medikamenten mit starker Aktivierung der Leberenzyme kann es zu einem Abfall der Blutspiegel bestimmter Epilepsiemedikamente (insbesondere Lamotrigin) und damit einem erhöhten Anfallsrisiko kommen. Ebenso können bei einer Schwangerschaft die Blutspiegel der Epilepsiemedikamente absinken.
Können SUDEP-Fälle verhindert werden? Die Antwort ist klar: Ja!
Aktuellen Studien zufolge könnten bis zu 70% der SUDEP-Fälle durch adäquate Präventionsmaßnahmen verhindert werden.
SUDEP-Prävention beginnt mit einem offenen Gespräch über das Risiko. Und wie man es verringern kann: präzise Diagnostik, gute moderne Therapien, und nicht zuletzt: ein offener Austausch zwischen Patienten, Angehörigen und dem Behandlungsteam über alle Therapieoptionen und alle Risiken.
Damit der Plötzliche Epilepsietod (SUDEP) effektiv verhindert werden kann, müssen Patienten
Zu den Therapieoptionen gehören:
Epilepsiepatienten schützen sich, indem:
Näheres zu Diagnostik und Therapie von Epilepsie finden Sie hier → Was ist Epilepsie?
Ganz klar der wichtigste Punkt für die Vermeidung von SUDEP ist, das Risiko überhaupt zu kennen. Risikovorsorge erfordert Klartext und eine offene, wissens- und wissenschaftsbasierte Kommunikation zwischen Ärzten, Patienten und Angehörigen und darauf basierende gemeinsame Therapieentscheidungen (sog. Shared-Decision-Making). Die aktuellen ärztlichen Leitlinien für die Epilepsiebehandlung von 2023 unterstreichen, wie wichtig es ist, frühzeitig über den Plötzlichen Epilepsietod, Risikofaktoren und Präventionsstrategien aufzuklären.
„Die Aufklärung sollte in einem Arzt-Patienten-Gespräch frühzeitig, idealerweise bei Diagnosestellung oder frühen Wiedervorstellungen, erfolgen. […] Die Aufklärung soll so erfolgen, dass das (geringe) SUDEP-Risiko verständlich vermittelt und dass darüber informiert wird, wie potenzielle Risikofaktoren vermieden werden können.“ Leitlinie der Deutschen Gesellschaft für Neurologie, S. 213
Damit spiegeln die Leitlinien aktuelle medizinische Prinzipien wider, zu denen der Grundsatz der Patientenautonomie gehört: Patienten haben das Recht, Entscheidungen auf einer fundierten Grundlage zu treffen. Ihre Ärzte haben die Pflicht, sie mit den entsprechenden Informationen zu versorgen.
In der Praxis jedoch bleibt die Kommunikation über SUDEP oft unzureichend. Die Gründe, die Neurologen und Neuropädiater für das Verschweigen des SUDEP-Risikos anführen, sind weder sachlich noch rechtlich tragfähig. Dies gilt etwa für das Argument, man wolle Patienten nicht beunruhigen, oder die Behauptung, dass SUDEP letztlich nie vorkomme. Wie sich aus den Leitlinien ergibt, ist eine umfassende Aufklärung rechtlich und ethisch geboten und spiegelt ein modernes, patientenzentriertes medizinisches Verständnis wider.
Patienten mit Epilepsie und ihre Angehörigen sollten bei der Behandlung und bei der Kommunikation mit den behandelnden Ärzten berücksichtigen, dass es in der Epileptologie eine Kultur des Schweigens über SUDEP gibt, die tief verankert zu sein scheint und sich trotz zahlreicher Forderungen von Patienten nach vollständiger Aufklärung hartnäckig zu halten scheint. Häufig haben Patienten und / oder ihre Angehörigen daher zu Recht das Gefühl, dass sie „nicht für voll genommen“ bzw. nicht ernst genommen werden. Bitte trauen Sie Ihrem Instinkt und holen Sie sich ggf. Zweit- und Drittmeinungen für die Behandlung ein bzw. schließen Sie sich Austauschplattformen (Selbsthilfe, Informationsportale) an, um möglichst optimal informiert zu werden.
Alle Ärzt:innen, die immer noch nicht über SUDEP sprechen bzw. das Risiko nach wie vor (und gegen die Statistik) leugnen, bitten wir, umzudenken und ihr Verhalten dem anzupassen, was von Ihnen erwartet wird: eine effektive Arzt-Patienten-Kommunikation, die das SUDEP-Risiko einschließt, ist essenziell. Sie sollten Patienten dazu ermutigen, aktiv an ihrer Behandlung teilzunehmen und relevante Informationen an ihren Arzt weiterzugeben. Dies ist wichtig für eine optimale Therapieanpassung und ein gemeinsame Entscheidungsfindung.
Das Prinzip der Patientenautonomie und des Shared-Decision-Making, der gemeinsamen Entscheidungsfindung, ist fest in der modernen Medizin verankert. Eine umfassende Aufklärung über SUDEP ermöglicht es, Patienten und Angehörigen, sich aktiv an der Risikominimierung zu beteiligen und trägt wesentlich zum Selbstschutz und zur Risikoprävention bei Epilepsie bei.
Eine präzise Diagnose und Therapie bilden nicht nur einen wesentlichen Bestandteil der SUDEP-Prävention, sondern legen auch die Grundlage, um sämtliche Risiken im Zusammenhang mit Epilepsie effektiv zu minimieren. Das Ziel besteht darin, die individuellen Merkmale einer Epilepsie so weit wie möglich zu verstehen, um eine solide Entscheidungsgrundlage zu schaffen. Hierbei kommen verschiedene moderne Methoden zum Einsatz, darunter Langzeit-EEGs, bildgebende Verfahren wie MRTs und neuropsychologische Diagnostik. Die genetische Diagnostik gewinnt zunehmend an Bedeutung und ist mittlerweile weithin verbreitet sowie sinnvoll. Die Kenntnis einer genetischen Ursache der Epilepsie kann die Therapie entscheidend unterstützen und sollte heutzutage jedem Epilepsiepatienten zugänglich sein. Die Ergebnisse können therapeutische Konsequenzen haben und ermöglichen oft eine verbesserte Beratung.
Mehr zur Diagnostik bei Epilepsie erfahren Sie hier → Was ist Epilepsie?
Eine konsequent durchgeführte und individuell angepasste Therapie ist entscheidend für die Prävention von SUDEP. Dazu gehören eine regelmäßige Überprüfung und Anpassung der Therapie durch den behandelnden Arzt. Da Lebensumstände sich ändern und Epilepsie eine chronische Erkrankung ist, die lebenslang begleitet, ist eine effektive Anfallskontrolle das oberste Ziel zur Risikominimierung.
Werden Sie zum Experten Ihrer eigenen Erkrankung! Eine optimale Behandlung erfordert eine enge Zusammenarbeit zwischen Patienten und Ärzten im Sinne des „Shared Decision Making“ und ein aktives Selbstmanagement. Aufgrund der Komplexität der Erkrankung und begrenzter Zeitressourcen der Ärzte ist es wichtig, sich mit Diagnose, Therapieoptionen und Risikomanagement auseinanderzusetzen. Nutzen Sie die Informationen auf dieser Website hier → Was ist Epilepsie?, suchen Sie das Gespräch mit Experten, lesen Sie Webseiten und Broschüren, schließen Sie sich einer Patientenorganisation an, stellen Sie Fragen und informieren Sie sich über ärztliche Leitlinien. Digitale Hilfsmittel wie Epilepsie-Tagebücher, Apps oder tragbare Sensoren können dabei unterstützend wirken.
Arzt und Patient sollten gemeinsam die Epilepsie aktiv managen. Dies beinhaltet eine gründliche Beobachtung des Verlaufs durch alle Beteiligten, frühzeitige therapeutische Anpassungen bei ausbleibender Anfallsfreiheit, die Nutzung aller relevanten therapeutischen Optionen, Therapieadhärenz und eine effektive Kommunikation zwischen Patienten und behandelnden Ärzten.
Epilepsiepatienten bzw. ihre Angehörigen sollten das Anfallsgeschehen möglichst lückenlos dokumentieren. Denn diese Dokumentation ermöglicht es den behandelnden Ärzten, ganz genau zu verstehen, was im Kopf los ist. Je genauer die Dokumentation ist, desto besser kann man die Diagnostik und Therapie anpassen und herausfinden, ob man „auf dem richtigen Weg ist“. Dokumentieren kann man nur das, was man versteht. Das ist bei epileptischen Anfällen gar nicht so einfach. Mehr Informationen zu den unterschiedlichen Anfallsformen finden sie hier → Was ist Epilepsie?
Bei der Dokumentation kann ein Anfallstagebuch helfen. Hier kann man Datum, Uhrzeit, Dauer, Art des Anfalls (entsprechend der ILAE-Klassifikation), mögliche Auslöser, vorherige Aktivitäten und Medikation notieren. Auch subjektive Symptome vor, während und nach dem Anfall sollten festgehalten werden. Hierzu gehören bspw. Erkältungen, inkl. Körpertemperatur/Fieber oder sonstiges Unwohlsein, schlechte Laune oder Traurigkeit. Doch Achtung: Viele Patienten bekommen Anfälle gar nicht selbst mit. Ein Tagebuch kann daher unvollständig sein. Es kann hier zu einer „Schein-Anfallsfreiheit“ kommen, gerade was die Nächte betrifft.
Nutzung digitaler Hilfsmittel:
Es gibt Apps und digitale Tagebücher, die bei der Anfallsdokumentation helfen können. Einige Apps ermöglichen es, Symptome zu erfassen, Erinnerungen für Medikamente einzustellen und Berichte für Ärzte zu generieren.
Videoaufzeichnungen:
Falls möglich, können Videoaufzeichnungen von Anfällen sehr hilfreich sein. Sie ermöglichen es Ärzten, die Anfälle zu sehen und genau zu klassifizieren.
Bedeutung der Dokumentation für die Behandlung:
Eine genaue Anfallsdokumentation ist entscheidend für die Diagnose und Behandlung. Sie hilft Ärzten, die Wirksamkeit von Medikamenten zu bewerten und Anpassungen vorzunehmen.
Einbeziehung des Umfelds:
Familienmitglieder, Freunde oder sonstige Dritte sollten in die Anfallserkennung und -dokumentation einbezogen werden. Sie können wertvolle Informationen über Anfälle liefern, die der Betroffene selbst möglicherweise nicht wahrnehmen kann; sie können außerdem eine Videodokumentation erstellen.
Regelmäßige Überprüfung und Anpassung:
Das Anfallstagebuch sollte regelmäßig überprüft und mit dem behandelnden Arzt besprochen werden. Dies ermöglicht eine kontinuierliche Anpassung der Behandlungsstrategie.
Patienten, die auf die verschriebenen anfallssupprimierenden Medikamente nicht oder nicht ausreichend reagieren, sollten frühzeitig an ein auf Epilepsie spezialisiertes Behandlungszentrum überwiesen werden. In Deutschland gibt es derzeit über 50 solcher zertifizierter Epilepsiezentren. Es sind überregionale Kompetenzzentren (Kliniken, Abteilungen, Fachkliniken oder organisatorische Einheiten von Krankenhäusern), die über spezielle Expertise und eine besondere Ausstattung zur ambulanten und stationären Versorgung von Patienten mit Epilepsien und verwandten Erkrankungen verfügen. Dies ermöglicht eine spezialisierte Diagnostik, Differentialdiagnostik und Therapie von Epilepsiepatienten und unterstützt die professionelle Beratung von Patienten und Angehörigen. Epilepsiezentren sind insbesondere auf die Betreuung und psychosoziale Beratung schwer diagnostizierbarer oder schwierig zu behandelnder Patienten mit Epilepsie ausgerichtet. In Deutschland vergehen in der Regel mehrere Jahre, bevor Patienten an ein Epilepsiezentrum überwiesen werden. Diese Verzögerung verhindert manchmal den Einsatz der geeigneten Therapien, was besonders bei kleinen Kindern in der Entwicklungsphase zu bleibenden Schäden führen kann, die vielleicht hätten vermieden werden können.
Sollten Sie als Patienten oder Eltern eines kleinen Patienten das Gefühl haben, dass nicht alles für Sie oder Ihr Kind getan wird, sollten Sie sich eigenverantwortlich um eine Überweisung bzw. einen Termin in einem Epilepsiezentrum kümmern.
SUDEP-Schutz der Patienten bei Abdosierung
In Epilepsiezentren werden im Rahmen der Diagnostik häufig die anfallssupprimierenden Medikamente abgesetzt (sog. pharmakologische Abdosierung). Das SUDEP-Risiko dieser Patienten steigt dann. Als Patient bzw. Angehöriger sollten Sie mit darauf achten, dass Sie bzw. Ihr Kind bei Abdosierung besonders gut überwacht werden, damit bei Anzeichen eines Herz-Kreislauf-Zusammenbruchs ein früher Beginn lebenserhaltender Sofortmaßnahmen gesichert ist. Die permanente Besetzung von EEG-Monitoreinheiten mit in Wiederbelebungsmaßnahmen geschultem Personal muss gewährleistet sein. Scheuen Sie sich daher nicht, die behandelnden Ärzte darauf anzusprechen, ob und wie die Einrichtung diese Sicherheitsmaßnahme umsetzt.
Personen, die schlafgebundene große Anfälle (bilateral tonisch-klonische Anfälle (GTKA) haben und alleine bzw. unüberwacht schlafen, haben das größte SUDEP-Risiko. Fast alle SUDEP-Fälle (Sudden Death in Epilepsy) ereignen sich bei unbeobachtet schlafenden Menschen, insbesondere nachts. Es liegt auf der Hand, dass Menschen, deren schlafgebundene Anfälle bemerkt werden, deutlich verbesserte Überlebenschancen haben, weil sie bei Anfallsanzeichen bzw. bei durch ein Gerät ausgelöstem Alarm schnell intervenieren, die Atemtätigkeit der Betroffenen überprüfen und ggf. frühe kardiopulmonale Wiederbelebungsmaßnahmen durchführen können.
Es gibt verschiedene mobile und stationäre Gesundheitstechnologien, die dabei helfen können, ein epileptisches Anfallsgeschehen aufzuzeichnen bzw. bei Anfällen einen Alarm auslösen. Neben Matratzensystemen und anderen stationären Systemen gibt es zunehmend mobile Geräte, die alltagstauglich sind. Geräte, die bei schweren generalisierten tonisch-klonischen Anfällen zuverlässig Alarm auslösen, können wesentlich dazu beitragen, SUDEP-Todesfälle zu verhindern. Die Kommission für Patientensicherheit der Deutschen Gesellschaft für Epileptologie empfiehlt daher, gerade nachts geeignete Überwachungsgeräte einzusetzen, um das SUDEP-Risiko zu verringern.
Tipps für die Krankenkasse
Bei teuren Geräten stellt sich schnell die Kostenfrage: Müssen Krankenkassen das bezahlen? Ja – wenn das Gerät vom Arzt verordnet ist und es sich um ein verschreibungsfähiges Gerät handelt. Über die Verschreibungsfähigkeit gibt es manchmal Streit. Es kann hilfreich sein, sich bei der Antragstellung von einem Sozialdienst an einer spezialisierten Klinik, Ambulanz (z.B. Epilepsiezentrum oder Epilepsieambulanz) oder einer Epilepsieberatungsstelle beraten zu lassen. In einigen Fällen können Sie sich direkt an den Hersteller wenden, der Sie bei der Beantragung der Kostenübernahme unterstützt. Hilfreich ist in jedem Fall, die Notwendigkeit des Geräts sozialmedizinisch zu begründen. Wir wären Ihnen dankbar, wenn Sie uns über Ihre Erfahrungen bei der Kostenübernahme berichten würden – seien sie positiv oder negativ. → Kontakt
Was ist ein Medizinprodukt?
Ein Produkt darf nur dann als Medizinprodukt bezeichnet werden, wenn es sicher und im Rahmen der vom Hersteller vorgegebenen Zweckbestimmung medizinisch-technisch leistungsfähig und nützlich ist. Die Zertifizierung erfolgt im Rahmen enger, auf EU-Recht basierender Regeln zur Qualitätssicherung. Sie muss in regelmäßigen Abständen wiederholt werden. Medizinprodukte dürfen nur dann in Verkehr gebracht oder in Betrieb genommen werden, wenn sie mit einer CE-Kennzeichnung (Conformité Européenne) versehen sind. Im medizinischen Bereich darf die CE-Kennzeichnung nur dann angebracht werden, wenn die umfangreichen gesetzlichen Anforderungen erfüllt sind, die eine Bezeichnung als „Medizinprodukt“ erlauben. Die CE-Kennzeichnung steht deshalb für Sicherheit, Leistungsfähigkeit und extern (neutral) überprüfte Qualität des Produkts.
Nur ein Medizinprodukt kann von den Krankenkassen als Hilfsmittel anerkannt werden und ist ersatzfähig.
Manche Krankenkassen schließen mit Anbietern Verträge über die Hilfsmittelerbringung ab. Dies kann dazu führen, dass Sie ein Produkt des Vertragspartners wählen müssen (§ 33 Absatz 6 Satz 1 SGB V). Ihre Krankenkasse muss Sie darüber informieren, wer Vertragspartner ist. Sie müssen ggf. prüfen, ob das Produkt des Vertragspartners und das von Ihnen bzw. Ihrem Arzt gewählte Produktgleichermaßen wirkungsvoll sind.
Weder für Patienten noch für Ärzte ist die Auswahl eines geeigneten Anfallsdetektionsgeräts leicht. Im Internet werden zahlreiche Produkte beworben. Es gibt, soweit ersichtlich, keine von unabhängigen Instituten erstellte Bewertungen oder Gesamtübersichten.
Man unterscheidet mobile und stationäre Geräte.
Mobile Geräte werden am Körper getragen und kommunizieren kabellos mit einem Smartphone, einem Tablet oder einer Basisstation. Hierzu zählen wir außerdem Apps, die bspw. auf einem Smartphone installiert werden und dabei helfen können, die Epilepsie zu kontrollieren, indem sie kontinuierlich Gesundheitsdaten erfassen.
Stationäre Geräte sind an einen festen Platz gebunden und werden im häuslichen und klinischen Bereich eingesetzt. Sie verfügen über Sensoren, welche außerhalb des Körpers angebracht sind (bspw. Matratzen zur Anfallsdetektion), oder deren Sensoren zwar am Körper angebracht sind, die aber mittels eines Kabels mit einer Messstation verbunden sind (z.B. manche Pulsoximeter).
Wearables sind kleine mobile Geräte, die man bspw. am Oberarm, Handgelenk oder Kopf trägt. Sie sind „vollgestopft mit Technik“ und kommen v.a. im häuslichen Umfeld bzw. im normalen Lebensalltag zum Einsatz. Die integrierten Sensortechnologien messen kontinuierlich oder zu regelmäßigen Zeitpunkten verschiedene Körpersignale. Sie können dabei helfen, die körperlichen Vorgänge besser zu verstehen, und sollen bei einem mutmaßlichen Anfallsgeschehen einen Alarm auslösen.
Seit etwa 10 Jahren gibt es rasante Entwicklungen im Bereich Sensortechnologien. Diese ermöglichen anhand von Bewegungsmustern und anderen Körpersignalen detaillierte Rückschlüsse auf die Art und den Hintergrund von Bewegungen und anderen körperlichen Phänomenen. Das bekannteste Beispiel für ein „Wearable“ sind Smartwatches. Diese können mittlerweile bspw. Anomalien beim Herzrhythmus erkennen, so dass die Grenze zwischen Freizeit- und Medizinprodukt fließend ist.
Für die SUDEP-Prävention geeignete Geräte messen die elektrische Muskelaktivität (EMG-basiert), anfallstypische Bewegungen (ACM-basiert), den Puls bzw. die Herzfrequenz (PPG-basiert) bzw. die arterielle Sauerstoffsättigung (Lichtsensoren). Manche Geräte verwenden mehr als eine Sensortechnik, was die Zuverlässigkeit der Messungen erheblich erhöhen kann.
Geräte, die in Echtzeit kontinuierlich Daten an einen Server übertragen und diese auf dem Server speichern, können helfen, die Erkrankung besser einzuordnen. Gemeinsam mit dem Arzt können die Daten ausgewertet und die Therapie bei Bedarf optimiert werden. Beides – die Zusammenarbeit und optimierte Therapiesteuerung als auch die erhöhte Sicherheit– können das SUDEP-Risiko erheblich reduzieren.
Da Rettungsmaßnahmen beim drohenden SUDEP sehr zeitkritisch sind, müssen die eingesetzten Geräte zuverlässig GTK-Anfälle erkennen und über ein stabiles Alarmsystem verfügen, mit dem Hilfspersonen alarmiert werden.
Die Kommission für Patientensicherheit der Deutschen Gesellschaft für Epileptologie empfiehlt, Wearables zur Detektion von GTKA einzusetzen, um das SUDEP-Risiko zu verringern. Allerdings können andere Anfallstypen als GTKA von den existierenden Geräten noch nicht zuverlässig erkannt werden. Auch eine zuverlässige Vorhersage von Anfällen ist bislang noch nicht möglich.
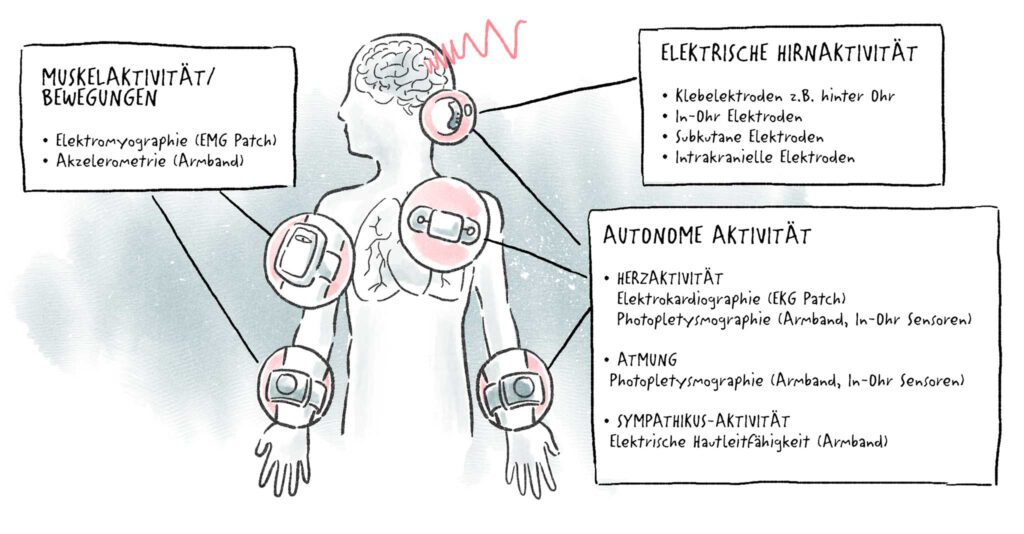
Bei Sensoren, die nicht am Körper, sondern am Bett oder unter der Matratze positioniert werden, handelt es sich um piezoelektrische Systeme. Diese erzeugen elektrische Ladung durch physikalische Krafteinwirkung. Hiermit kann man anfallsbedingte Bewegungen und Druckänderungen messen.
Eine Anfallserkennung ist auch über Sensoren möglich, welche elektrische Spannungsänderungen messen. Solche Spannungsänderungen sind im Körper und an der Haut, wenn sich im Gehirn sowie der Skelett- und Herzmuskulatur Aktivitäten ändern. Mit Hautelektroden, die z. B. am Oberarm, auf dem Brustkorb, an der Kopfhaut oder im äußeren Gehörgang angebracht werden, können diese elektrischen Spannungsänderungen gemessen werden. Bspw. kann man die Hautleitfähigkeit messen und analysieren, um festzustellen, ob die Schweißproduktion in den Kontext eines Anfalls passt.
Technologien zur Erfassung der elektrischen Spannung sind EMG (Elektromyographie, Messung am Oberarm oder Brustkorb), EKG (Elektrokardiographie, Messung am Brustkorb), EEG (Elektroenzephalographie, an der Kopfhaut oder im äußeren Gehörgang) sowie EDA (elektrodermale Aktivität, Messung der Hautleitfähigkeit). Mithilfe dieser Technologien können die elektrischen Muster von tonischen und klonischen Kontraktionen, die Herzfrequenz und andere elektrische Herzeigenschaften, auf Hirnaktivität beruhende Spannungsänderungen sowie der elektrische Leitungswiderstand der Haut gemessen werden.
Bei Wearables kommen v.a. EMG-Technologien zum Einsatz. In klinischen Studien konnte nachgewiesen werden, dass GTKA mithilfe von EMG-Sensoren zuverlässig detektiert werden.
Die Herzrate kann mithilfe der Photopletysmographie (PPG) erfasst werden. Dabei kommen Leuchtdioden (LED) und lichtsensitive Photodioden zum Einsatz, die durch Unterschiede bei der Lichtabsorption von Gewebe die Herzrate bestimmen. Auch die Sauerstoffsättigung des Blutes kann per PPG bestimmt werden, da die Lichtabsorption des Hämoglobins von der Beladung mit Sauerstoff abhängt.
Anfälle können auch mit Smartphone-Kameras oder anderen Videosystemen aufgezeichnet werden. Sie erlauben es dem Arzt, nicht epileptische (z.B. psychogene oder synkopale) Anfälle von epileptischen Anfällen zu unterscheiden. Film- bzw.
Kameraaufnahmen erleichtern dem Arzt signifikant die Diagnosestellung. Auch hier gibt es rasante technologische Fortschritte. So können anfallsassoziierte Bewegungen auch per automatisierter Analyse von Kameraaufzeichnungen (u. a. häusliche oder in Einrichtungen fest installierte Überwachungskameras) mit hoher Zuverlässigkeit detektiert werden. Diese können bspw. geringfügige Änderungen der Hautfarbe erfassen, die für das bloße Auge nicht sichtbar sind. Aus solchen Signalen kann bspw. die Pulsrate abgeleitet werden.
Wearables sind kleine mobile Geräte, die man bspw. am Oberarm, Handgelenk oder Kopf trägt. Sie sind „vollgestopft mit Technik“ und kommen v.a. im häuslichen Umfeld bzw. im normalen Lebensalltag zum Einsatz. Die integrierten Sensortechnologien messen kontinuierlich oder zu regelmäßigen Zeitpunkten verschiedene Körpersignale. Sie können dabei helfen, die körperlichen Vorgänge besser zu verstehen und sollen bei einem mutmaßlichen Anfallsgeschehen einen Alarm auslösen.
Seit etwa 10 Jahren gibt es rasante Entwicklungen im Bereich Sensortechnologien. Diese ermöglichen anhand von Bewegungsmustern und anderen Körpersignalen detaillierte Rückschlüsse auf die Art und den Hintergrund von Bewegungen und anderen körperlichen Phänomenen. Das bekannteste Beispiel für ein „Wearable“ sind Smartwatches. Diese können mittlerweile bspw. Anomalien beim Herzrhythmus erkennen, so dass die Grenze zwischen Freizeit- und Medizinprodukt fließend ist.
Für die SUDEP-Prävention geeignete Geräte messen die elektrische Muskelaktivität (EMG-basiert), anfallstypische Bewegungen (ACM-basiert), den Puls bzw. die Herzfrequenz (PPG-basiert) bzw. die arterielle Sauerstoffsättigung (Lichtsensoren). Manche Geräte verwenden mehr als eine Sensortechnik, was die Zuverlässigkeit der Messungen erheblich erhöhen kann.
Geräte, die in Echtzeit kontinuierlich Daten an einen Server übertragen und diese auf dem Server speichern, können helfen, die Erkrankung besser einzuordnen. Gemeinsam mit dem Arzt können die Daten ausgewertet und die Therapie bei Bedarf optimiert werden. Beides – die Zusammenarbeit und optimierte Therapiesteuerung als auch die erhöhte Sicherheit– können das SUDEP-Risiko erheblich reduzieren.
Da Rettungsmaßnahmen beim drohenden SUDEP sehr zeitkritisch sind, müssen die eingesetzten Geräte zuverlässig GTK-Anfälle erkennen und über ein stabiles Alarmsystem verfügen, mit dem Hilfspersonen alarmiert werden.
Die Kommission für Patientensicherheit der Deutschen Gesellschaft für Epileptologie empfiehlt, Wearables zur Detektion von GTKA einzusetzen, um das SUDEP-Risiko zu verringern. Allerdings können andere Anfallstypen als GTKA von den existierenden Geräten noch nicht zuverlässig erkannt werden. Auch eine zuverlässige Vorhersage von Anfällen ist bislang noch nicht möglich.
Als vollumfänglich informierter Patient oder Patientenangehöriger können Sie selbstbestimmte Abwägungen und Entscheidungen treffen. Dazu gehört es auch, zu überlegen, wie Sie Ihr Leben mit Epilepsie gestalten und welche Risiken Sie eingehen möchten – oder aber nicht. Hierzu gehört bspw. die Frage, ob Sie alleine Schwimmen möchten oder ob Sie ein Wearable tragen oder Ihren Schlaf durch ein Anfallsdetektionsgerät sichern. Sie können selbst entscheiden, welche Risiken Sie vermeiden möchten. Ziel sollte sein, eine gute Balance zu finden zwischen Selbstschutz und Freiheit, damit Sie für sich bzw. für Ihr Kind eine angemessene Lebensqualität erhalten können.
Die Behandlung von Epilepsie umfasst nicht nur medikamentöse Therapien, sondern auch wesentliche Anpassungen im Lebensstil, die helfen können, die Anfallshäufigkeit zu reduzieren und somit auch die anfallsbedingten Risiken zu reduzieren. Vermeidung von bekannten Anfallsauslösern, ggf. Schlafentzug, Alkohol, u.a., gehört dazu. Ebenso kann geprüft werden, ob eine Umstellung der Ernährung unterstützend wirken kann. Außerdem sollte stets ein Medizinisches ID-Armband oder Kette mit Ihren medizinischen Informationen getragen werden.
Setzen Sie sich mit den Risken auseinander, die ein Leben mit Epilepsie in sich birgt und bereiten Sie sich auf einen Notfall vor. Falls dieser eintreffen sollte, haben Sie mehr Handlungssicherheit. Bei der Vorbereitung können die folgenden Fragen helfen:
Epileptische Notfälle können vielfältig sein. Es ist wichtig, zwischen verschiedenen Situationen wie dem Status epilepticus, einem drohenden SUDEP (Sudden Death in Epilepsy), akuten Anfällen und Unfällen, die während der Behandlung auftreten können, zu unterscheiden. Jede dieser Situationen erfordert spezifische Maßnahmen und schnelles Handeln.
Für alle, die mit Epilepsie leben, sind Notfalltraining und Reanimationsschulungen essenziell. Spezielle Schulungen, die auf Epilepsie abgestimmt sind, bieten die notwendigen Fähigkeiten, um in kritischen Momenten richtig zu reagieren. Auch bei einem drohenden SUDEP.
Die Erstellung eines individuellen Notfallplans für den Fall eines epileptischen Anfalls und insbesondere für den Fall eines anfallsbedingten Atemstillstands in der postiktalen Phase (drohender SUDEP) ist von großer Bedeutung. Dieser Plan sollte detaillierte Informationen darüber enthalten, wie in verschiedenen Szenarien zu reagieren ist, und in Zusammenarbeit mit dem behandelnden Arzt erstellt werden. Er sollte eine Gebrauchsanweisung für die Anwendung von Notfallmedikamenten beinhalten.
Spezielle Anweisungen etwa für Lehrer oder Kollegen sowie Freunde sind Teil eines umfassenden Notfallmanagements. Schnelles und informiertes Handeln in solchen Situationen kann lebensrettend sein.
Für den Fall eines medizinischen Notfalls ist gerade bei Jugendlichen und jungen Erwachsenen, die häufiger allein ohne bekannte Kontaktpersonen im Alltag sind, ein Notfallausweis unbedingt empfohlen. Dieser beinhaltet alle wichtigen Informationen, etwa:
In einem Notfallkit sollten wichtige Medikamente wie Antiepileptika, Notfallmedikamente, sterile Verbände, Handschuhe und eine Mund-zu-Mund-Beatmungsmaske enthalten sein. Der Inhalt muss individuell auf den Patienten abgestimmt sein. Ein adäquat ausgestattetes Notfallkit, das wichtige Medikamente und klare Anweisungen für Ersthelfer enthält, kann in kritischen Momenten entscheidend sein.
Kommt es nach einem Anfall zu Atemproblemen und Atemstillstand, besteht eine lebensbedrohliche Situation mit hohem SUDEP-Risiko, in der schnell eingegriffen werden muss. Ein epileptischer Anfall ist im Gegensatz hierzu in der Regel nicht lebensbedrohlich. Oft besteht die Gefahr eher darin, dass der Betroffene stürzen kann, oder dass sich gefährliche Gegenstände im Anfallsumfeld befinden. Trotzdem sind hier einige wichtige Dinge zu beachten. Obwohl Epilepsien eine häufige neurologische Erkrankung sind, existieren immer noch falsche Vorstellungen darüber, wie man einer Person, die einen Anfall erleidet, helfen sollte. „Falsche Hilfe“ kann in einem Notfall sogar Schaden zufügen. Hier einige wichtige Hinweise.
…. was sollte man bei einem „großen Anfall“ tun?
Bleiben Sie ruhig!
Schützen Sie die Person, die einen Anfall erlebt vor möglichen Verletzungen! Entfernen Sie hierfür scharfe / spitze Gegenstände aus dem Umfeld oder führen Sie die Person aus dem Gefahrenumfeld!
Schützen Sie den Kopf, beispielsweise durch ein Kissen und lagern Sie die Person nach dem Anfall auf die Seite!
Helfen Sie der Person, die Atemwege freizuhalten! Entfernen Sie hierfür, wenn nötig, alle Gegenstände, die sie beim Atmen behindern könnten, z.B. Krawatten.
Schauen Sie auf die Uhr und prüfen Sie, wie lange der Anfall dauert!
Rufen Sie den Notruf, wenn der Anfall länger als 5 Minuten dauert oder Sie sich unsicher sind, wie lange die Person schon krampft! Bei einem ersten Anfall, oder wenn man die Person nicht kennt (und weiß, dass sie Epilepsie hat) IMMER Notarzt rufen, um andere Ursachen (akute Hirnblutung) ausschließen zu können.
Bleiben Sie bei der Person, bis der Anfall vorbei ist, sie wieder zu sich kommt und sich allein orientieren kann!
…. was sollte man NICHT tun?
Versuchen Sie nie, die Person festzuhalten oder festzubinden! Das kann Verletzungen zur Folge haben bis hin zu Knochenbrüchen!
Versuchen Sie nie, etwas mit Gewalt aus den Händen der Person im Anfall zu entfernen! Zum Beispiel können Sie ein Messer mit einem Tuch umwickeln oder eine Zigarette abbrechen.
Versuchen Sie nie, etwas in ihren Mund zu schieben. Das kann mehr Schaden anrichten als ein eventueller Zungenbiss!
Das Wissen um den Plötzlichen Tod bei Epilepsie (SUDEP) und wie man darauf reagiert, kann lebensrettend sein. Die ersten drei Minuten nach einem Herz- oder Atemstillstand sind entscheidend. Für eine effektive Prävention ist es wichtig, dass
Anzeichen für einen drohenden SUDEP können sein:
Wenn nach einem Anfall ein Atemstillstand auftritt, müssen Sie sofort handeln. Legen Sie die betroffene Person in eine sichere Position, überwachen Sie die Atmung und beginnen Sie gegebenenfalls mit Wiederbelebungsmaßnahmen. Rufen Sie immer den Notruf, wenn Sie sich unsicher sind oder der Anfall länger als fünf Minuten andauert.
Achten Sie nach einem Anfall für mindestens 45–60 min auf die Atmung! Haben Sie das Gefühl, dass der Betroffene nicht mehr atmet, müssen Sie sofort eingreifen. Hierbei sind die ersten 3 Minuten entscheidend.
SUDEP ereignet sich meist nachts. Nächtliche, schlafgebundene GTKA treten häufig in den frühen Morgenstunden auf. Entsprechend ereignen sich viele SUDEP-Fälle in den frühen Morgenstunden im Anschluss an einen GTKA. Falls Sie Sensortechnik zur nächtlichen Anfallsdetektion verwenden, können Sie eine gefährliche Situation zum Beispiel daran erkennen, dass das Gerät einen GTKA oder sonstigen motorischen Anfall anzeigt, die Sauerstoffsättigung des Bluts abfällt, der Herzrhythmus oder Puls verändert sind oder abflachen, oder durch sonstige physiologische Parameter. Ob ein SUDEP abgewendet werden kann, hängt stark davon ab, wie rasch eine Betreuungsperson die bedrohende Situation bemerkt und ob sie weiß, wie sie in der Situation zu reagieren hat.
Befindet sich ein Betroffener während oder nach einem Anfall in Bauchlage, kann dies die Atmung erheblich erschweren. Atmungsstörungen nach einem GTKA können verkürzt werden, indem Sie die Person auf die Seite lagern. Dies hält die Atemwege frei und verhindert, dass Speichel und Erbrochenes in die Luftröhre und Lunge gelangen. Ansprechen, Wachrütteln oder vorsichtiges Überstrecken der Halswirbelsäule können ebenfalls dabei helfen, dass die Atmung wieder anspringt. Das Überstrecken der Halswirbelsäule kann deswegen geboten sein, weil ein Atemstillstand auch durch eine Bewusstlosigkeit mit Zurückfallen der Zunge verursacht werden kann. Durch das Überstrecken unter Mitnahme des Kinns können die Atemwege frei gemacht werden, und die Spontanatmung kann wieder einsetzen. Sobald der Patient auf der Seite liegt, um die Atemwege freizuhalten, müssen Sie ein Rettungsteam benachrichtigen!
Führen die genannten Maßnahmen nicht zum sofortigen Einsetzen der Atmung, muss von einem akuten Herzversagen ausgegangen werden! Ist also keine (sichere) Atmung erkennbar, beginnen Sie sofort mit den Wiederbelebungsmaßnahmen. Wenn Wiederbelebungsmaßnahmen nicht erforderlich sind, wird der Patient sich wehren. Liegen die Patienten nachts in ihren Betten, müssen sie vor Beginn der Reanimation auf eine harte Unterlage gelegt werden. Eine Reanimation auf einer weichen Matratze ist nicht möglich!
Ist nur ein einzelner Retter vor Ort, alarmiert er immer erst den Notruf (112) und öffnet alle Türen. Dann muss sofort mit der andauernden Herzdruckmassage (120 mal Drücken pro Minute) begonnen und konsequent weitergeführt werden, bis das Rettungsteam eintrifft. Ungeübte müssen in dieser Zeit nicht unbedingt eine Mund zu Mund Beatmung durchführen, da erfahrungsgemäß für diesen Zeitraum ausreichend Sauerstoff im Blut vorhanden ist.
Sollte sich ein AED (Automatischer Externer Defibrillator) in erreichbarer Nähe befinden, kann eine zweite Person diesen holen und einsetzen. Niemals darf der Patient in dieser Situation alleingelassen werden. Sind mehrere Retter vor Ort, teilt man sich die Aufgaben (d.h. Alarmierung, Herzdruckmassage, Einsatz eines AED, Beatmung) in sinnvoller Weise auf und wechselt sich insbesondere bei der Herzdruckmassage alle 2 Minuten ab.
In vielen Fällen kann ein SUDEP durch solche rechtzeitigen Maßnahmen verhindert werden. Aktuelle Schätzungen gehen davon aus, dass bis zu 70% der SUDEP-Fälle vermeidbar sind.
Der Verlust eines geliebten Menschen, besonders unter plötzlichen Umständen wie SUDEP (Sudden Death in Epilepsy), hinterlässt tiefe Lücken und viele Fragen. Um Ihnen in dieser schweren Zeit zur Seite zu stehen und gleichzeitig zur weiteren Erforschung von SUDEP beizutragen, möchten wir verschiedene Ressourcen und Organisationen vorstellen, die Unterstützung und Informationen bieten.
Diese Organisationen und Maßnahmen bieten nicht nur Unterstützung in der Trauer, sondern sind auch essenziell für die Aufklärung und Prävention von SUDEP. Sie ermöglichen es Hinterbliebenen, Informationen und Hilfe zu finden und tragen zur wichtigen Forschungsarbeit bei, um zukünftige Fälle zu verhindern.
Pionier auf dem Gebiet der Aufklärung über SUDEP bietet SUDEP Action seit über 25 Jahren Unterstützung für Trauernde. Diese Organisation verfügt über erfahrene Trauerbegleiter, die speziell geschult sind, um Angehörigen von SUDEP-Opfern beizustehen. Ihre Dienste stehen auch international zur Verfügung, vorausgesetzt, die Trauernden verfügen über ausreichende Englischkenntnisse.
Im deutschsprachigen Raum engagieren sich Vereine speziell für die Trauerbegleitung von verwaisten Eltern und Geschwistern. Sie bieten Raum für den Austausch mit anderen Betroffenen und professionelle Unterstützung an. Der Bundesverband Verwaiste Eltern und trauernde Geschwister in Deutschland e.V. informiert über das bundeweite Netzwerk.
Die ambulanten Hospizdienste in Deutschland stellen eine wichtige Anlaufstelle für Trauernde dar. Sie bieten nicht nur Begleitung in der Trauer, sondern auch Informationen und Unterstützung im Umgang mit dem Verlust. Eine Übersicht über regionale Dienste bietet der Wegweiser Hospiz und Palliativmedizin Deutschland.
Zur weiteren Erforschung von SUDEP und zur Prävention zukünftiger Fälle tragen auch spezialisierte Register bei. Das North American SUDEP Registry (NASR) in den USA und das Epilepsy Deaths Register (EDR) in Großbritannien sammeln und analysieren Daten zu SUDEP-Fällen. Diese Register sind wichtige Ressourcen, um die Risikofaktoren und Abläufe bei SUDEP besser zu verstehen und umfassend aufzuklären.